ประเด็นสำคัญ
- ไทยกำลังเผชิญวิกฤตสุขภาพจิตครั้งใหม่ จำนวนคนฆ่าตัวตายเพิ่มสูง เด็กเริ่มป่วยซึมเศร้าและเริ่มคิดฆ่าตัวตายตั้งแต่วัย 11 ขวบ ทว่าสถิติผู้ป่วยซึมเศร้าในปัจจุบัน ยังไม่นับรวมเด็กอายุต่ำกว่า 15 เข้าไปด้วย
- จิตแพทย์เด็กและวัยรุ่นยังขาดแคลน และกระจุกในเมืองใหญ่ ใน 17 จังหวัดยังไม่มีประจำอยู่เลย สาเหตุหนึ่งคือการขาดแคลนบุคลากรสนับสนุน โดยเฉพาะพยาบาลจิตเวชซึ่งหลายพื้นที่มีตำแหน่ง แต่ไม่มีคนอยากทำ เพราะภาระงานหนักและซ้ำซ้อนกับงานพยาบาลทั่วไป
- แผนพัฒนาสุขภาพจิตแห่งชาติ ตามยุทธศาสตร์ 20 ปี ยังไม่ตอบโจทย์การแก้วิกฤต ผลิตสายสนับสนุนไม่ได้ตามแผน และตั้งเป้าเพิ่มจิตแพทย์ไว้ต่ำเกินไป
- ระบบบริการสุขภาพจิตต้องปรับเปลี่ยนใหม่ เป็น 'การดูแลจิตใจตามลำดับขั้น' เริ่มบำบัดด้วยการพูดคุยตั้งแต่อาการไม่รุนแรง หากไม่ได้ผลจึงส่งต่อ ให้จิตแพทย์เป็นทางเลือกสุดท้ายของการรักษา ลดภาระแพทย์ และช่วยให้ผู้ป่วยเข้าถึงบริการได้ทันท่วงที
เมื่อพูดถึงโรคซึมเศร้า เรื่องที่มักถูกยกขึ้นมาพูดต่อคือปัญหาขาดแคลนจิตแพทย์และนักจิตวิทยา และการเพิ่มจำนวนบุคลากรเหล่านี้ให้เพียงพอ ที่ควรถามต่อคือ เราต้องมีจิตแพทย์เพิ่มอีกกี่คนจึงจะนับว่าพอ? เราจะรู้ได้อย่างไรว่ามีนักจิตวิทยามากพอแล้ว? ยังมีอีกหลายคำถามที่ควรสงสัยถ้าหากเราปรารถนาจะดูแลสุขภาพใจของคนไทยไม่ให้ร่วงหล่นแตกสลายไปมากกว่านี้
คิด for คิดส์ โดยความร่วมมือระหว่าง 101 PUB กับ สสส. ชวนตั้งคำถามและหาคำตอบ ทำไมผู้ป่วยซึมเศร้าไทยจึงไม่นับรวมเด็กอายุต่ำกว่า 15? ทำไมถึงมีผู้ป่วยเข้าถึงบริการเกิน 100%? แผนสุขภาพจิตตามยุทธศาสตร์ 20 ปีตอบโจทย์แล้วหรือยัง? การเพิ่มจิตแพทย์จะช่วยแก้ปัญหาได้จริงหรือไม่? ระบบบริการสุขภาพจิตที่ดีควรเป็นอย่างไร? ในมุมของคนทำงานคิดเห็นอย่างไรบ้าง? ตัวเลขสถิติต่างๆ เชื่อถือได้มากน้อยเพียงใด?
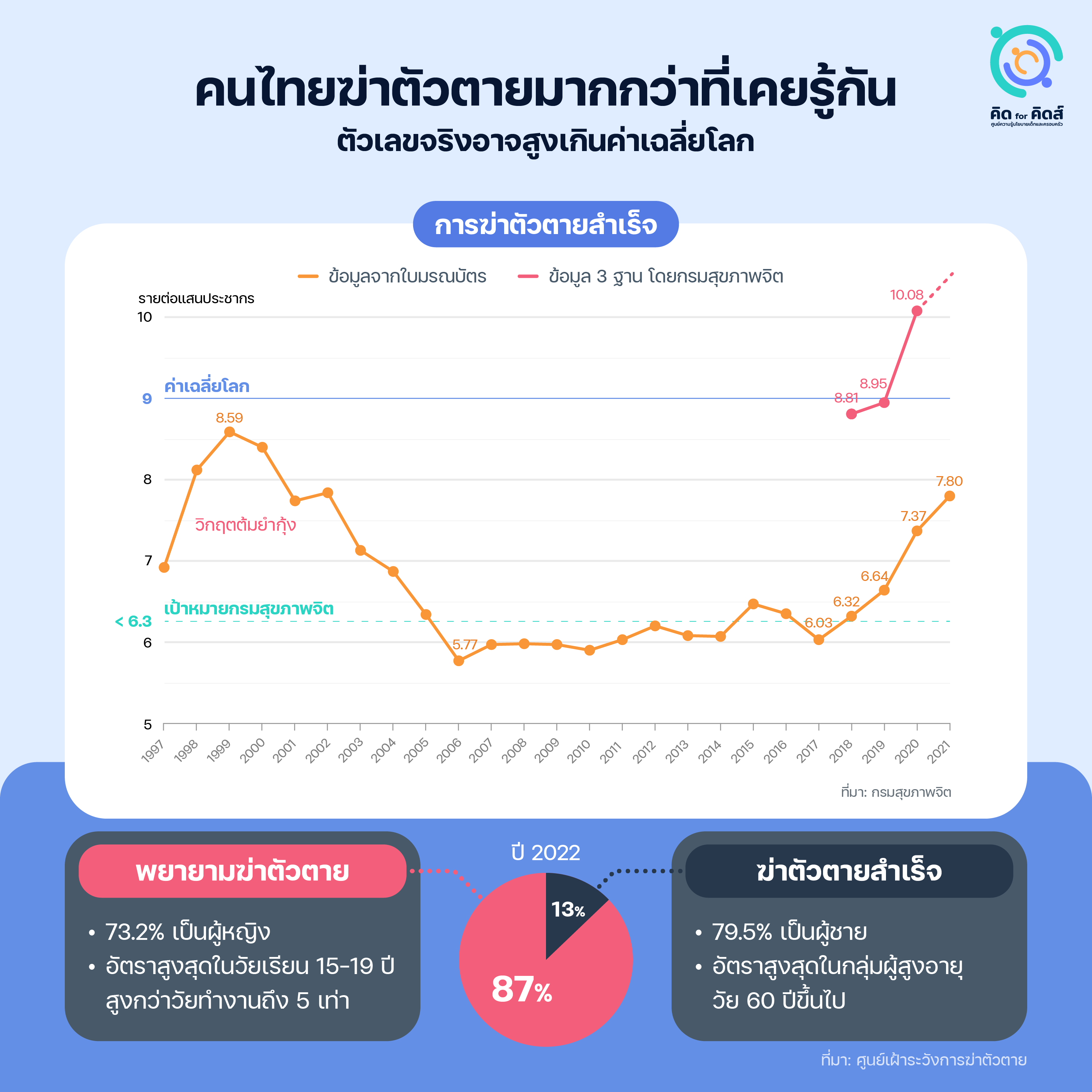
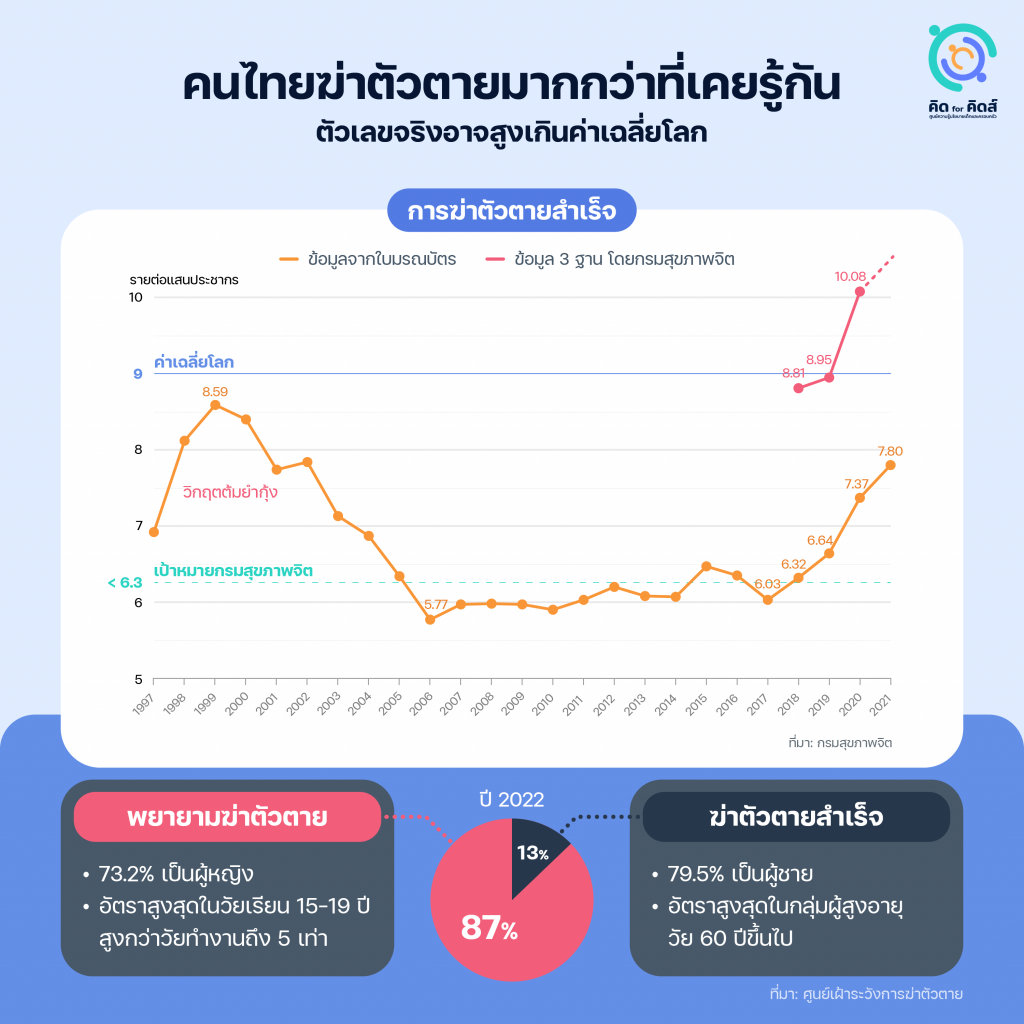
คนไทยฆ่าตัวตายมากกว่าที่เคยรู้กัน
ที่ผ่านมาสถิติการฆ่าตัวตายถูกอ้างอิงจากใบมรณบัตร แต่ผลวิจัยพบว่าตัวเลขที่แท้จริงสูงกว่านั้นมาก กรมสุขภาพจิตจึงพัฒนาฐานข้อมูลที่สอบทานข้อมูลจาก 3 ฐาน ประเมินว่าอัตราการฆ่าตัวตายสำเร็จในปี 2021 จากฐานข้อมูลเดิม 7.37 ต่อแสนประชากร ความจริงแล้วอาจสูงถึง 10.08 ต่อแสนประชากร[1]Thai PBS. “พิษโควิดแนวโน้ม ‘ฆ่าตัวตาย’ แตะ 10 คนต่อแสนประชากร.” Thai PBS, 2564. https://www.thaipbs.or.th/news/content/307796. ซึ่งเป็นตัวเลขที่สูงกว่าค่าเฉลี่ยโลกและสูงกว่าเป้าหมายของกรมอย่างมาก กระทั่งตัวเลขจากใบมรณบัตรเองก็เพิ่มสูงสุดในรอบ 18 ปี กล่าวได้ว่าไทยกำลังเผชิญวิกฤตด้านสุขภาพจิตครั้งใหม่ที่อาจรุนแรงและกินเวลายาวนานทำนองเดียวกับในช่วงวิกฤต ‘ต้มยำกุ้ง’ เมื่อปี 1997 ซึ่งทำให้อัตราการฆ่าตัวตายพุ่งสูงเป็นเวลา 7 ปีจึงกลับลงมาอยู่ในระดับเดิม
ข้อมูลจากรายงานการเฝ้าระวังการทําร้ายตนเองกรณีเสียชีวิต (รง506S) ของกรมสุขภาพจิต ระบุว่าปัจจัยในการตัดสินใจฆ่าตัวตายมักเกี่ยวข้องกับปัญหาส่วนตัว เช่น ความสัมพันธ์ อาการเจ็บป่วย และการดื่มสุรา ทว่าในช่วงปี 2019 ถึงต้นปี 2020 ซึ่งอัตราการฆ่าตัวตายเริ่มไต่ระดับขึ้นอย่างรวดเร็ว ปัจจัยทางเศรษฐกิจค่อยๆ เพิ่มสัดส่วนมากขึ้นกระทั่งกลายเป็นปัจจัยเสี่ยงลำดับ 2[2]กรมสุขภาพจิต. “แนวทางยกระดับมาตรการป้องกันการฆ่าตัวตาย ปี พ.ศ. 2563-2564”. โรงพยาบาลจิตเวชขอนแก่นราชนครินทร์ กรมสุขภาพจิต, 2563. https://dmh-elibrary.org/items/show/276. อย่างไรก็ตามการตัดสินใจฆ่าตัวตายมักมีหลายปัจจัยประกอบกัน รวมถึงมีด้านที่ไม่ปรากฏชัดเจน ปัจจัยเสี่ยงอีกประการที่ทำให้วิกฤตครั้งนี้ซับซ้อนยิ่งขึ้นอีกคือโรคซึมเศร้า โดยในช่วงปี 2017-2022 จำนวนผู้ป่วยซึมเศร้าในไทยเพิ่มขึ้นถึง 3 เท่า จาก 5 แสนเป็น 1.5 ล้านคน[3]ข้อมูลจากคลังข้อมูลสุขภาพ (HDC) กระทรวงสาธารณสุข
ปี 2022 มีคนไทยลงมือฆ่าตัวตายราว 3.5 หมื่นคน ทำสำเร็จ 13% ผู้ที่ฆ่าตัวตายสำเร็จส่วนใหญ่เป็นเพศชายและมีอัตราสูงสุดในกลุ่มผู้สูงอายุ แต่เมื่อพิจารณาผู้พยายามฆ่าตัวตายทั้งหมดจะพบแนวโน้มที่กลับกันคือส่วนใหญ่เป็นเพศหญิง มีอัตราสูงสุดในวัยเรียนอายุ 15-19 ปี สูงถึง 224 คนต่อแสนประชากร มากกว่าวัยทำงานถึง 5 เท่า โดยปัจจัยเสี่ยงสำคัญคือการมีประวัติทำร้ายตนเองมาก่อน และการป่วยด้วยโรคจิตเวช[4]ศูนย์เฝ้าระวังการฆ่าตัวตาย. “ปัญหาการฆ่าตัวตายในคนไทย ปี 2565”. กรมสุขภาพจิต กระทรวงสาธารณสุข, 2565.
เด็กและเยาวชนถูกบั่นทอนด้วยโรคซึมเศร้ามากกว่าวัยอื่น
การฆ่าตัวตายเป็นเพียงปลายภูเขาน้ำแข็งของปัญหาจิตเวช สำหรับคนที่ฆ่าตัวตายไม่สำเร็จหรือตัดสินใจที่จะมีชีวิตอยู่ต่อไป การเจ็บป่วยทางใจเป็นภาระหนักอึ้งที่ต้องฝ่าฟันต่อไปในทุกๆ วัน ตัวเลข ‘ปีที่มีชีวิตอยู่กับความบกพร่องทางสุขภาพ’ (Years of healthy life lost due to disability) หรือ YLDs[5]เวลาที่ป่วยเป็นโรคนั้น x น้ำหนักของความบกพร่อง = YLDs ตัวอย่างเช่น โรคซึมเศร้ามีค่าน้ำหนักประมาณ 0.4 … Continue reading ช่วยฉายให้เห็นว่าผู้ที่เจ็บป่วยด้วยโรคต่างๆ ต้องสูญเสียชีวิตที่ดีไปกับโรคนั้นเป็นเวลามากน้อยเพียงใด ในประเทศไทยมีการเก็บรวบรวมและคำนวณข้อมูลล่าสุดในปี 2014 ซึ่งปรากฏว่าโรคซึมเศร้าเป็นสาเหตุลำดับต้นๆ ในเพศหญิง[6]สำนักงานพัฒนานโยบายสุขภาพระหว่างประเทศ. “การสูญเสียปีสุขภาวะ : รายงานภาระโรคและการบาดเจ็บของประชากรไทย พ.ศ. 2557”, 2557. โดยมีสัดส่วนที่สูงกว่าเพศชายในทุกช่วงวัย มากที่สุดในวัยเรียนและวัยทำงานตอนต้น สูงกว่าเพศชายในวัยเดียวกันกว่า 2 เท่า
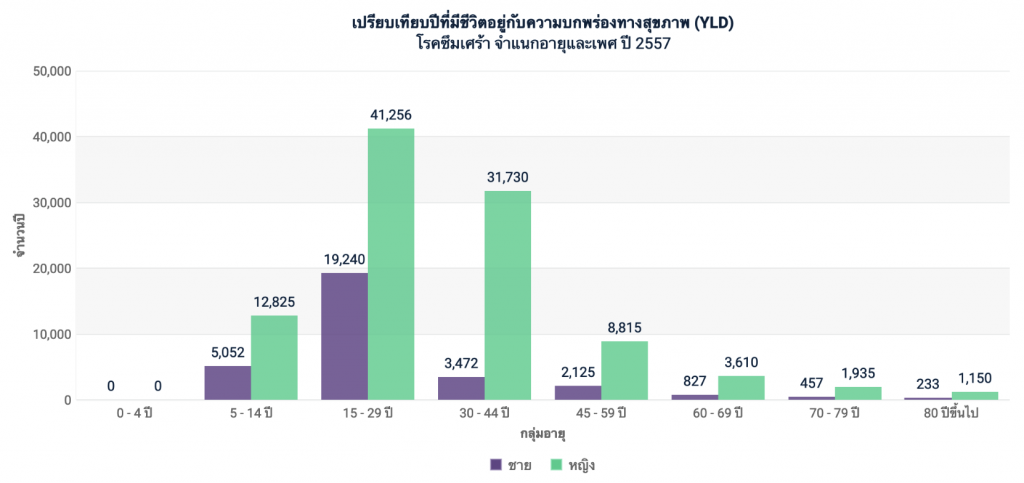
แม้ YLDs จะมิได้ถูกออกแบบมาเพื่อการคำนวณมูลค่าความเสียหายทางเศรษฐกิจ[7]ในอดีตมีการถ่วงน้ำหนักเพิ่มสำหรับวัยทำงาน แต่องค์การอนามัยโลกได้ยกเลิกวิธีคำนวณดังกล่าวไปในปี 2010 … Continue reading แต่แนวโน้มข้อมูลข้างต้นก็ชี้ให้เห็นว่าโรคซึมเศร้าเป็นภาระของประชากรในช่วงวัยที่เป็นกำลังแรงงานสำคัญของเศรษฐกิจไทย และความสูญเสียจำนวนไม่น้อยเริ่มต้นตั้งแต่ในวัยเด็กซึ่งหมายถึงศักยภาพในการเรียนรู้และพัฒนาตนเองที่ถูกบั่นทอนลงไปตั้งแต่ต้น นโยบายสุขภาพจิตจึงควรมุ่งให้การดูแลประชากรในช่วงวัยนี้ตั้งแต่เนิ่น ทว่าในความเป็นจริง เด็กกลับเป็นกลุ่มที่เข้าถึงบริการทางจิตเวชได้ยากที่สุดและยังถูกทำให้ตกหล่นไปจากระบบติดตามและประเมินผลการทำงานของระบบสาธารณสุขอีกด้วย
เกณฑ์อายุขั้นต่ำที่บดบังปัญหาสุขภาพจิตเด็ก
องค์การอนามัยโลกประมาณการว่าโรคจิตเวชกว่าครึ่งเริ่มแสดงอาการตั้งแต่อายุ 14 ปี และเป็นสาเหตุของปัญหาสุขภาพลำดับ 2 ในเด็กและวัยรุ่นตอนต้นอายุ 5-14 ปีทั่วโลก[8]Unicef, สถาบันวิจัยประชากรและสังคม, และ สถาบันเบอร์เน็ต. “การเสริมสร้างความเข้มแข็งให้ระบบและบริการสนับสนุนทางจิตใจและจิตสังคม”. กรุงเทพฯ: Unicef, 2565. แนวโน้มที่น่าตกใจในประเทศไทยคือความคิดฆ่าตัวตายเริ่มต้นตั้งแต่ในวัยรุ่นตอนต้น 11-14 ปี มีความเสี่ยงฆ่าตัวตายร้อยละ 9.3 ซึ่งสูงกว่าวัยรุ่นตอนปลาย อายุ 15-19 ที่เสี่ยงร้อยละ 5.9 และมีงานวิจัยชี้ว่าเด็กที่มีความคิดฆ่าตัวตายในช่วงวัยรุ่นตอนต้น มีแนวโน้มจะลงมือจริงในช่วงวัยรุ่นตอนปลาย[9]วิมลวรรณ ปัญญาว่อง, รัตนศักดิ์ สันติธาดากุล, และ โชษิตา ภาวสุทธิไพศิฐ. “ความชุกของภาวะซึมเศร้าและความเสี่ยงฆ่าตัวตายในวัยรุ่นไทย: … Continue reading ตัวเลขความพยายามฆ่าตัวตายที่สูงมากในวัย 15-19 จึงอาจไม่ใช่การ ‘คิดสั้น’ อย่างที่มักพูดกัน แต่เป็นความคิดที่ค่อยๆ สั่งสมมาตั้งแต่ในวัยเด็ก

ทว่าปัญหาสุขภาพจิตของไทยนั้นถูกกำหนดประเภทไว้อย่างตายตัวตามนิยาม ‘ช่วงวัย’ ซึ่งไม่ได้สะท้อนสภาพปัญหาดังที่พอจะเห็นหลักฐานข้างต้น สถิติการเข้าถึงบริการจิตเวชในคลังข้อมูลสุขภาพของไทย แบ่งตัวชี้วัดออกเป็นกลุ่ม ‘เด็ก’ และ ‘ผู้ใหญ่’ ขีดเส้นแบ่งที่อายุ 15 ปี โรคจิตเวชที่พบบ่อยในเด็กคือ โรคสมาธิสั้น ภาวะการเรียนรู้บกพร่อง และพัฒนาการล่าช้า ตัวชี้วัดในกลุ่มเด็กจึงถูกกำหนดตามโรคเหล่านี้ ในขณะที่ตัวชี้วัดโรคซึมเศร้าจัดอยู่ในกลุ่มผู้ใหญ่ ตัวเลขผู้ป่วยซึมเศร้าสะสม 1.3 ล้านคน และผู้ทำร้ายตนเอง 21,686 คนที่เข้าถึงบริการในปี 2022[10]ข้อมูลเดือน ธันวาคม 2565 จากศูนย์ความรู้โรคซึมเศร้าไทย กรมสุขภาพจิต และคลังข้อมูลสุขภาพ (HDC) กระทรวงสาธารณสุข จึงไม่รวมเด็กอายุต่ำกว่า 15 ปีเข้าไว้ด้วย
ช่วงวัย 11-14 ปีนับเป็นช่วงวิกฤตที่โรคซึมเศร้าในเด็กจะพัฒนาจนกลายเป็นโรคจิตเวชผู้ใหญ่ หรือกระทั่งทำให้พวกเขาไม่ได้เติบโตมาเป็นผู้ใหญ่เลย การติดตามตัวเลขผู้ป่วยซึมเศร้าในวัยนี้จึงมีความสำคัญอย่างยิ่ง ในอังกฤษมีการเก็บสถิติผู้ป่วยซึมเศร้าตั้งแต่อายุ 5 ขวบ[11]Government Digital Service. ‘5. Children and Young People’. GOV.UK, 2019. https://www.gov.uk/government/publications/better-mental-health-jsna-toolkit/5-children-and-young-people. ส่วนสหรัฐอเมริกาเริ่มต้นที่ 6 ขวบ[12]CDC. ‘Children’s Mental Health: Understanding an Ongoing Public Health | CDC’. Centers for Disease Control and Prevention, 18 May 2022. ปัจจุบันไทยมีเครื่องมือคัดกรองโรคซึมเศร้าในเด็กที่ออกแบบมาให้ใช้ได้กับเด็กตั้งแต่วัย 7 ขวบ และมีแบบคัดกรองขนาดกระชับสำหรับวัย 11-20 ปี ซึ่งถูกใช้ในโรงเรียนและระบบประเมินสุขภาพจิตออนไลน์อย่างกว้างขวาง การนิยามตัวเลขและกำหนดตัวชี้วัดด้านจิตเวชเด็กที่เกี่ยวข้องกับโรคซึมเศร้า จึงควรได้รับการปรับปรุงให้ครอบคลุมอย่างน้อยจนถึงวัย 11 ขวบ เพื่อให้ระบบสามารถติดตามยับยั้งภาวะซึมเศร้าตั้งแต่ในระยะเริ่มต้น
- อ่านเพิ่มเติมเกี่ยวกับปัญหาของการกำหนดตัวชี้วัดจิตเวชเด็กในบทความ เห็นตัวเลข ไม่เห็นหัวใจ: สถิติสุขภาพจิตไทยที่ต้องทบทวน
บริการจิตเวชเหลื่อมล้ำและยังไม่ครอบคลุมเด็กและวัยรุ่น
การให้บริการทางสาธารณสุขด้านจิตเวชของไทยได้รับการพัฒนาอย่างต่อเนื่องเพื่อรับมือกับปัญหาสุขภาพจิตในภาพรวม ในปี 2022 ไทยมีจิตแพทย์ 845 คน คิดเป็นสัดส่วน 1.28 คนต่อแสนประชากร อย่างไรก็ตาม สัดส่วนระดับประเทศยังคงแฝงไว้ด้วยความเหลื่อมล้ำในระดับภูมิภาค แม้จะมีจิตแพทย์ประจำในโรงพยาบาลครบทุกจังหวัดแล้ว แต่สัดส่วนของจิตแพทย์ในหลายจังหวัดยังคงห่างจากเป้าหมายตามแผนค่อนข้างมาก
หากพิจารณาลงไปถึงจำนวนของจิตแพทย์ที่เชี่ยวชาญเฉพาะทางในการรักษาเด็กและวัยรุ่น จะพบว่าความเหลื่อมล้ำยิ่งทวีความรุนแรงมากขึ้นอีก ฐานข้อมูลจิตแพทย์เด็กและวัยรุ่นโดยสถาบันสุขภาพจิตเด็กและวัยรุ่นราชนครินทร์[13] https://camri.go.th/DatabasePsychiatrist/ แสดงให้เห็นว่าไทยมีจิตแพทย์เด็กเพียง 295 คนท้ังประเทศ แต่ในจำนวนนี้กระจุกตัวอยู่ในพื้นที่กรุงเทพมหานครถึง 111 คน ซึ่งมากกว่า 1 ใน 3 ของจำนวนทั้งหมด และยังกระจุกตัวในเมืองใหญ่ตามภูมิภาค เช่น เชียงใหม่ สงขลา เป็นหลัก ในขณะที่จังหวัดอื่น 17 จังหวัดยังไม่มีจิตแพทย์เด็กและวัยรุ่นประจำอยู่เลย และใน 15 จังหวัด จิตแพทย์เด็กต้องรับภาระดูแลเด็กและวัยรุ่นทั้งจังหวัดด้วยตัวคนเดียว
เปรียบเทียบจำนวนสถานพยาบาลที่มีจิตแพทย์ทั่วไป / จิตแพทย์เด็กและวัยรุ่น
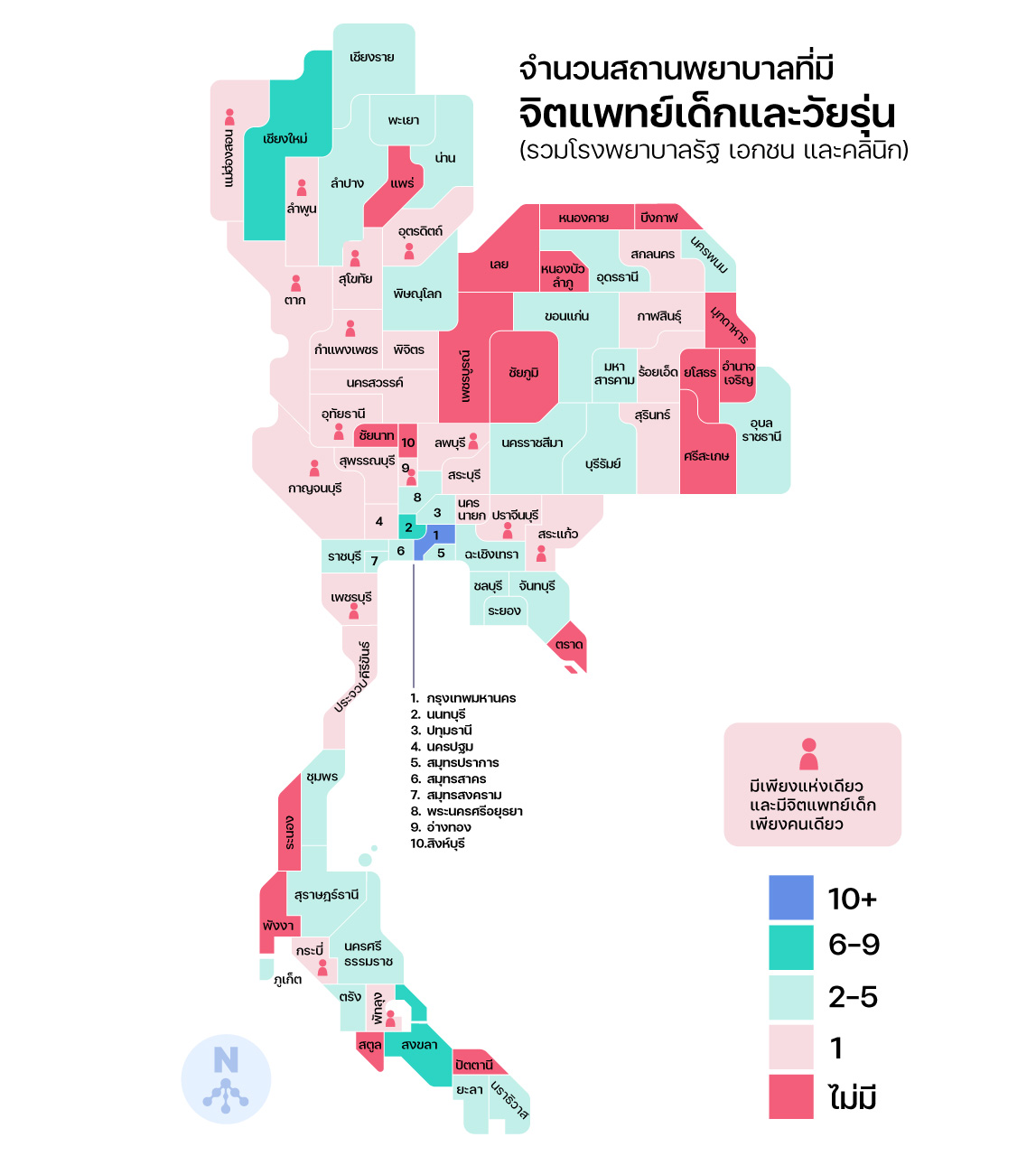
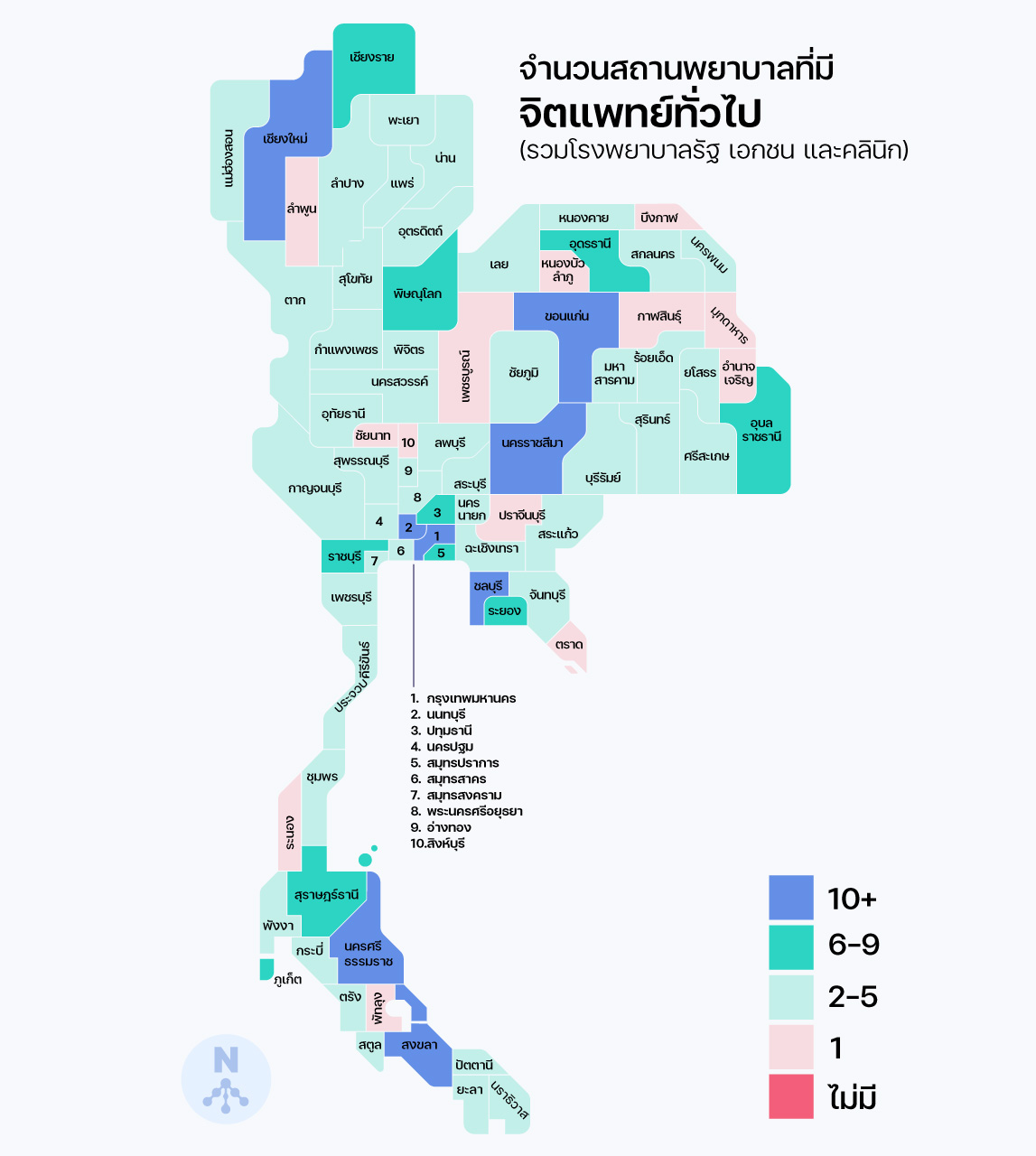
ในด้านสถานพยาบาล ไทยมีโรงพยาบาลของรัฐ เอกชน และคลินิกที่รักษาโรคจิตเวชโดยตรงหรือมีแผนกจิตเวช อย่างน้อย 443 แห่ง แต่ในจำนวนนี้มีเพียง 166 แห่งที่มีจิตแพทย์เด็กและวัยรุ่นประจำอยู่ คิดเป็น 37.4% และยังกระจุกตัวอยู่ในกรุงเทพมหานครถึงราว 1 ใน 4[14]คิด for คิดส์ รวบรวมข้อมูลสถานบริการด้านจิตเวชจากฐานข้อมูลของกรมสุขภาพจิต สมาคมจิตแพทย์แห่งประเทศไทย … Continue reading เด็กและวัยรุ่นในจังหวัดเล็กจึงเข้าถึงบริการได้ยาก มีทางเลือกจำกัด ต้องเดินทางไกลและรอคอยยาวนานกว่ามาก ซ้ำเติมไปบนเงื่อนไขที่พวกเขาเป็นกลุ่มเปราะบางที่มักถูกละเลย ถูกมองว่าอาการเจ็บป่วยทางใจเป็นเพียงการ ‘ดื้อ’ หรือ ‘เกเร’ ทั้งยังต้องอาศัยความช่วยเหลือจากผู้ใหญ่ในการเดินทางไปรับบริการ
- อ่านเพิ่มเติมเกี่ยวกับปัญหาจิตแพทย์เด็กและวัยรุ่นขาดแคลนใน สุขภาพใจที่อยู่ไกลเกินเอื้อมของเด็กและวัยรุ่นไทย
กำลังสนับสนุนไม่เพียงพอ หมอก็ไปประจำอยู่ไม่ได้นาน
พยาบาลจิตเวชเป็นกำลังสำคัญในด่านหน้าของงานดูแลสุขภาพใจ ทว่ากลับไม่ค่อยถูกพูดถึงมากนัก ปัจจุบันไทยมีพยาบาลจิตเวช 4,064 คน ในจำนวนนี้เป็นพยาบาลจิตเวชเด็กและเยาวชน 602 คน[15]ข้อมูลปี 2022 จากกรมสุขภาพจิต แต่ด้วยอัตรากำลังในโรงพยาบาลที่ไม่เพียงพอ พยาบาลจิตเวชจึงต้องทำงานพยาบาลทั่วไปด้วย ภาระงานที่ล้นเกินนี้ยิ่งซ้ำเติมปัญหาขาดแคลนบุคลากรเข้าไปอีกต่อหนึ่ง
จิตแพทย์เด็กและวัยรุ่นท่านหนึ่งชี้ว่า “การมีทีมสหวิชาชีพที่เพียงพอ เป็นเงื่อนไขสำคัญมากที่จิตแพทย์จะไปประจำอยู่ในจังหวัดที่ขาดแคลนแล้วอยู่ได้ยาว แต่พยาบาลรุ่นใหม่ไม่อยากทำงานจิตเวช ในหลายพื้นที่เดี๋ยวนี้ กลายเป็นว่ามีตำแหน่งแต่ไม่มีคนอยากรับงาน”

ท่ามกลางภาระงานท่วมตัว พยาบาลยังต้องเผชิญกับแรงกดดันภายใต้การทำงานตอบ ‘ตัวชี้วัด’ ซึ่งแย่งชิงกำลังและเวลาของพยาบาลจิตเวชไปจากการดูแลสุขภาพจิตที่มีน้อยนิดอยู่แล้ว
สถิติด้านจิตเวชเป็นเพียงส่วนหนึ่งของข้อมูล 43 แฟ้มที่พยาบาลทั่วประเทศต้องกรอกเข้าสู่ระบบในแต่ละวัน นอกจากนี้การเบิกจ่ายเงินจากกองทุนหลักประกันสุขภาพยังต้องทำผ่านระบบออนไลน์ซึ่งยังคงมีความซ้ำซ้อนกับคลังข้อมูลสุขภาพ ทำให้ต้องกรอกตัวเลขเดียวกันซ้ำ 2 รอบ “เงินก็ต้องเอา ตัวชี้วัดก็ต้องดี” พยาบาลจิตเวชท่านหนึ่งจากภาคเหนือสะท้อนว่า
เดิมเราดูแลคนไข้ได้ 60-80% ของเวลางาน ตอนนี้กลายเป็นว่าเราดูแลเขาได้แค่ 50% กรอกข้อมูลพวกนี้บางทีทำงานเลยเวลาถึง 2 ทุ่ม แต่ก็ไม่ได้เบิก OT นะ เราก็ต้องช่วยโรงพยาบาลด้วย โรงพยาบาลเราก็ไม่ได้มีเงินมาก ถือว่าช่วยๆ กันไป
ทว่าสำหรับพยาบาลรุ่นใหม่ เรื่องนี้เป็นปัญหาที่ยอมรับไม่ได้ เธอว่า “เด็กรุ่นใหม่ก็จะมีวิธีคิดที่แตกต่างไป เค้าจะคิดถึง work life balance ถึงเวลาเลิกงานก็ควรเลิก”
งานพยาบาลจิตเวชเป็นงานท้าทายซึ่งจำเป็นต้องได้รับการสนับสนุนที่ดีจึงจะให้การดูแลที่ดีกับประชาชนได้ เสียงจากบุคลากรในพื้นที่ห่างไกลพูดตรงกันว่าการสนับสนุนในปัจจุบันยังไม่เพียงพอ ตั้งแต่ในด้านของความมั่นคงในตำแหน่งงาน ระบบช่วยให้คำปรึกษาเกี่ยวกับเคสผู้ป่วย ไปจนถึงปัจจัยพื้นฐานอย่างการเชื่อมต่ออินเทอร์เน็ต การติดตามตัวชี้วัดจึงควรต้องพิจารณาด้วยว่า บุคลากรในพื้นที่ต่างๆ ได้รับการสนับสนุนมากพอที่จะมีกำลังปฏิบัติงานตามตัวชี้วัดได้จริงหรือไม่
- อ่านเพิ่มเติมเรื่องราวของพยาบาลจิตเวชกับการแบกภาระ ‘ตัวชี้วัด’ ใน ทำไมพยาบาลจิตเวชถึงไม่มีเวลาทำงานจิตเวช?
แผนพัฒนาสุขภาพจิตแห่งชาติ ยุทธศาสตร์ 20 ปีที่ยังไม่ตอบโจทย์
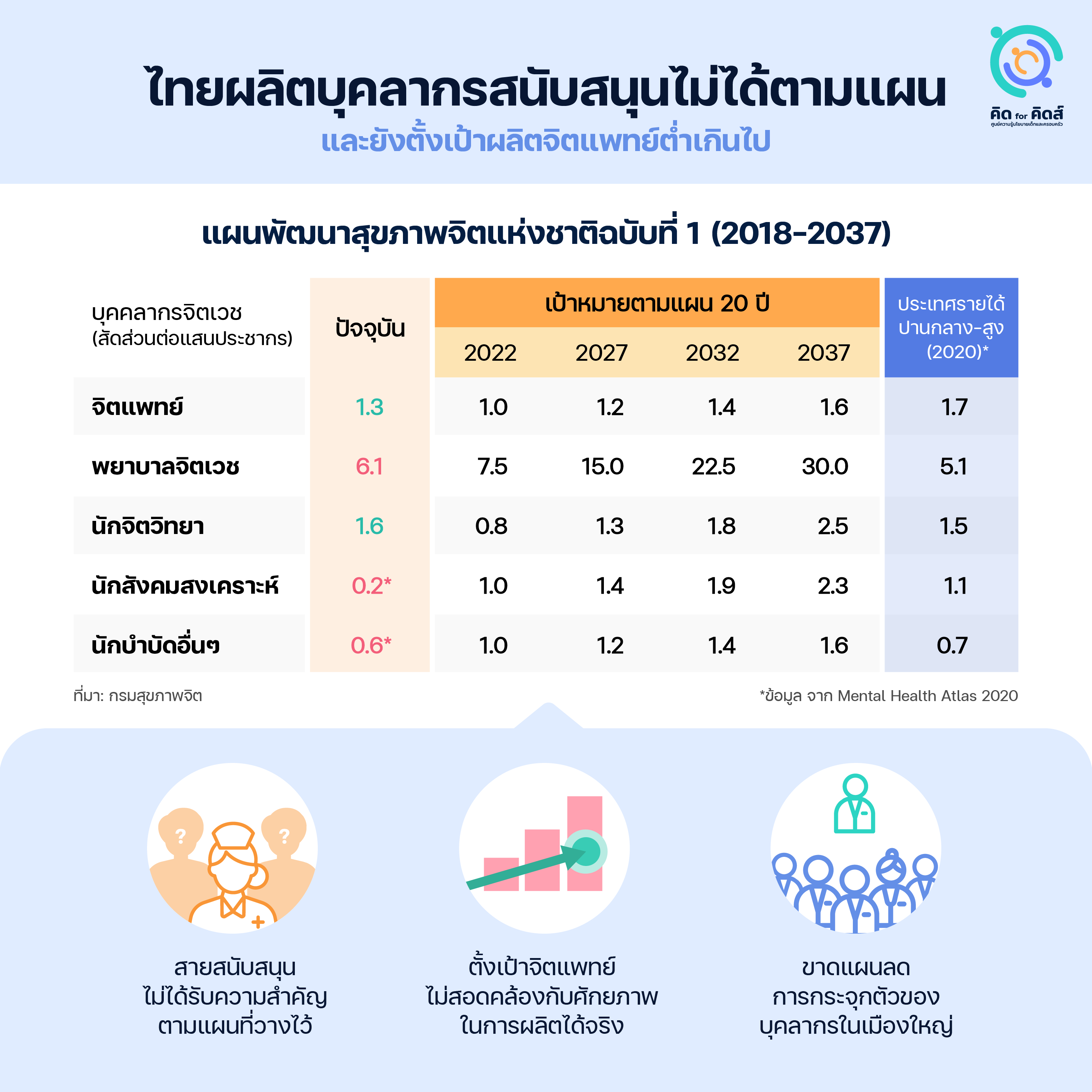
การเพิ่มกำลังคนด้านสุขภาพจิตเป็นเรื่องที่ถูกพูดถึงในสังคมอยู่โดยตลอด และได้ถูกบรรจุไว้ในแผนพัฒนาสุขภาพจิตแห่งชาติฉบับที่ 1 (2018-2037) อย่างไรก็ตามเมื่อพิจารณาลงไปในรายละเอียด จะพบว่าการดำเนินงานตามแผนงานนี้ยังมีจุดบอดอยู่จำนวนมาก ยังไม่ตอบโจทย์หลายปัญหาที่ได้กล่าวมาข้างต้น และยังขาดความทะเยอทะยานทั้งในเชิงปริมาณและความพยายามที่จะปรับเปลี่ยนระบบให้ทันต่อวิกฤตด้านสุขภาพจิตที่กำลังดำเนินอยู่ในขณะนี้
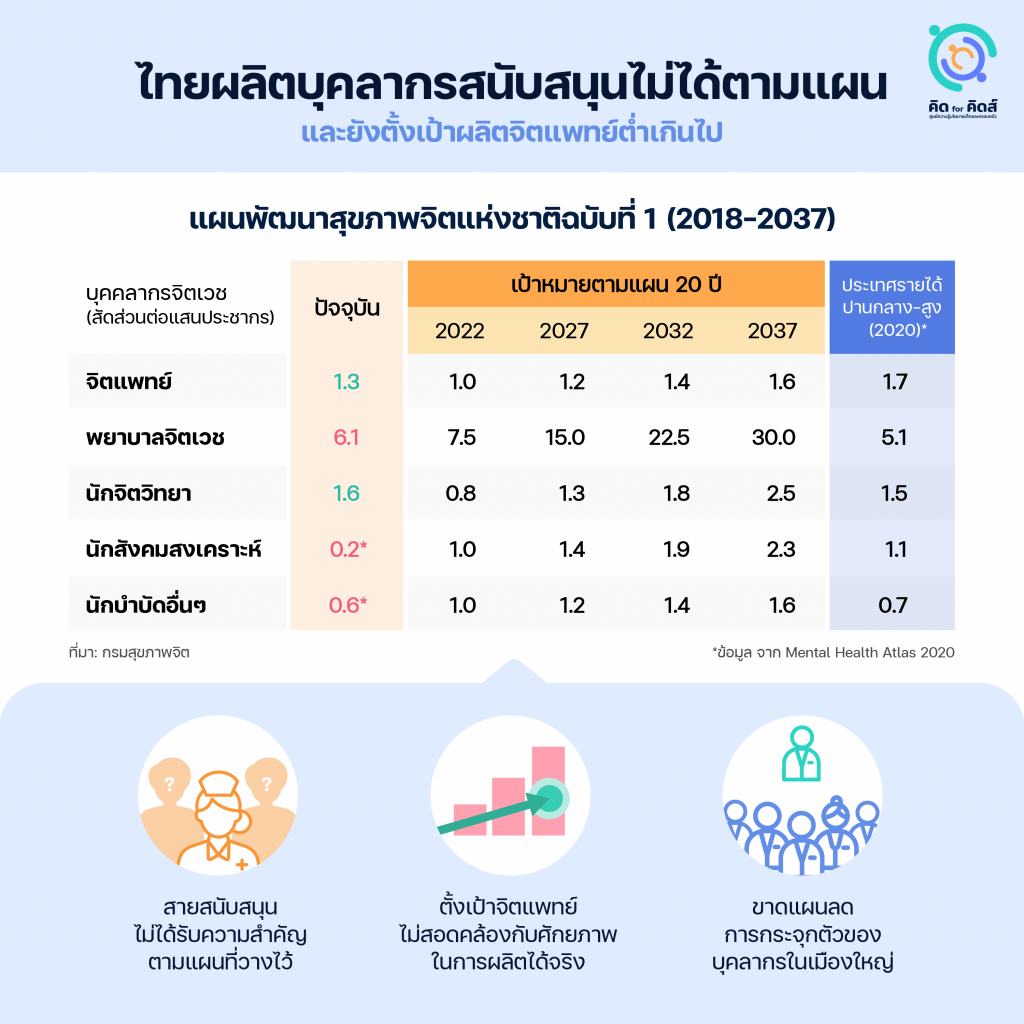
พิจารณาผลการดำเนินงานในระยะ 5 ปีแรก จะเห็นว่าการผลิตบุคลากรสายสนับสนุนโดยเฉพาะพยาบาลจิตเวช ยังทำได้ไม่ใกล้เคียงเป้าหมายที่วางไว้ ‘โครงการพัฒนาเครือข่ายระบบด้านการดูแลสุขภาพจิต’ ซึ่งได้รับมติเห็นชอบจากคณะรัฐมนตรีเมื่อเดือนมกราคม 2023 ที่ผ่านมา อนุมัติงบประมาณ 686.07 ล้านบาทเพื่อผลิตบุคลากรจิตเวชเพิ่ม 2,950 คนภายในปี 2027[16]ฐานเศรษฐกิจ. “ครม.อนุมัติ 686 ล้าน ผลิตแพทย์-บุคลากรจิตเวชเพิ่ม 2,950 คน”. thansettakij, 24 มกราคม 2023. https://www.thansettakij.com/health/wellbeing/554069. ก็ยังคงเป็นไปตามแนวโน้มเดียวกันนี้ แผนผลิตพยาบาลจิตเวชเพิ่ม 1,600 คนในโครงการดังกล่าว จะทำให้สัดส่วนต่อแสนประชากรในปี 2027 เพิ่มเป็น 8.6 ทว่ายังห่างไกลจากเป้าที่ตั้งไว้ถึง 15.0
ในทางตรงข้าม เป้าหมายในการผลิตจิตแพทย์กลับถูกวางไว้ต่ำเกินไป โดยจะเห็นว่าเป้าหมายในระยะ 20 ปี ยังเป็นสัดส่วนที่ต่ำกว่าค่ามัธยฐานของประเทศรายได้ปานกลาง-สูงในปี 2020[17]World Health Organization. Mental Health Atlas 2020. World Health Organization, 2021. https://apps.who.int/iris/handle/10665/345946. เสียอีก นอกจากนี้ยังเป็นเป้าที่ไม่สอดคล้องกับศักยภาพในการผลิตจริง เมื่อตั้งเป้าไว้ต่ำ สัดส่วนจิตแพทย์ในปี 2022 จึงบรรลุเป้าหมายของปี 2027 ไปแล้วเรียบร้อย
ปัญหาในปัจจุบันไม่ได้มีอยู่เพียงแค่บุคลากรขาดแคลน แต่ยังเป็นปัญหาการกระจุกตัวของบุคลากรในเมืองใหญ่และการที่บุคลากรไม่สามารถปฏิบัติงานตามความเชี่ยวชาญได้เต็มเวลา ลำพังการเพิ่มจำนวนจึงยังไม่ได้แก้ปัญหาอย่างตรงจุด ถ้าหากจิตแพทย์ยังไปประจำในพื้นที่ขาดแคลนได้ไม่นานแล้วกลับมากระจุกในกรุงเทพเหมือนเดิม หรือพยาบาลจิตเวชยังต้องรับภาระงานรอบด้านจนไม่มีเวลาดูแลผู้ป่วยจิตเวช การแก้ไขสถานการณ์นี้จำเป็นจะต้องอาศัยการเปลี่ยนแปลงเชิงระบบที่ตอบโจทย์บุคลากรระดับปฏิบัติงานจากฐานรากขึ้นมา
ดูแลสุขภาพใจไปทีละขั้น ลดปัญหาคอขวดที่โรงพยาบาล
ระบบบริการสุขภาพจิตในปัจจุบันเป็นคอขวดอยู่ที่แพทย์ในโรงพยาบาล แม้จะมีการคัดกรองและส่งต่อมาเป็นลำดับแต่อำนาจในการวินิจฉัยมักรวมอยู่ที่แพทย์ และการกระจายงานบำบัดออกไปก็ขึ้นอยู่กับเงื่อนไขของบุคลากรสายสนับสนุนในแต่ละพื้นที่ แม้ทิศทางนโยบายในปัจจุบันมีความพยายามที่จะแก้ไขปัญหานี้โดยมุ่ง ‘ยกระดับคุณภาพบริการสุขภาพจิตให้ประชาชนได้โดยไม่จำเป็นต้องส่งต่อไปยังโรงพยาบาลที่อยู่ห่างไกล’ ทว่ายังขาดแผนที่จะสร้างความเปลี่ยนแปลงอย่างเป็นรูปธรรม และยังคงวางอยู่บนกรอบของการเพิ่มศักยภาพในระบบเดิมซึ่งยังไม่แก้ไขปัญหาภาระงานเป็นคอขวด
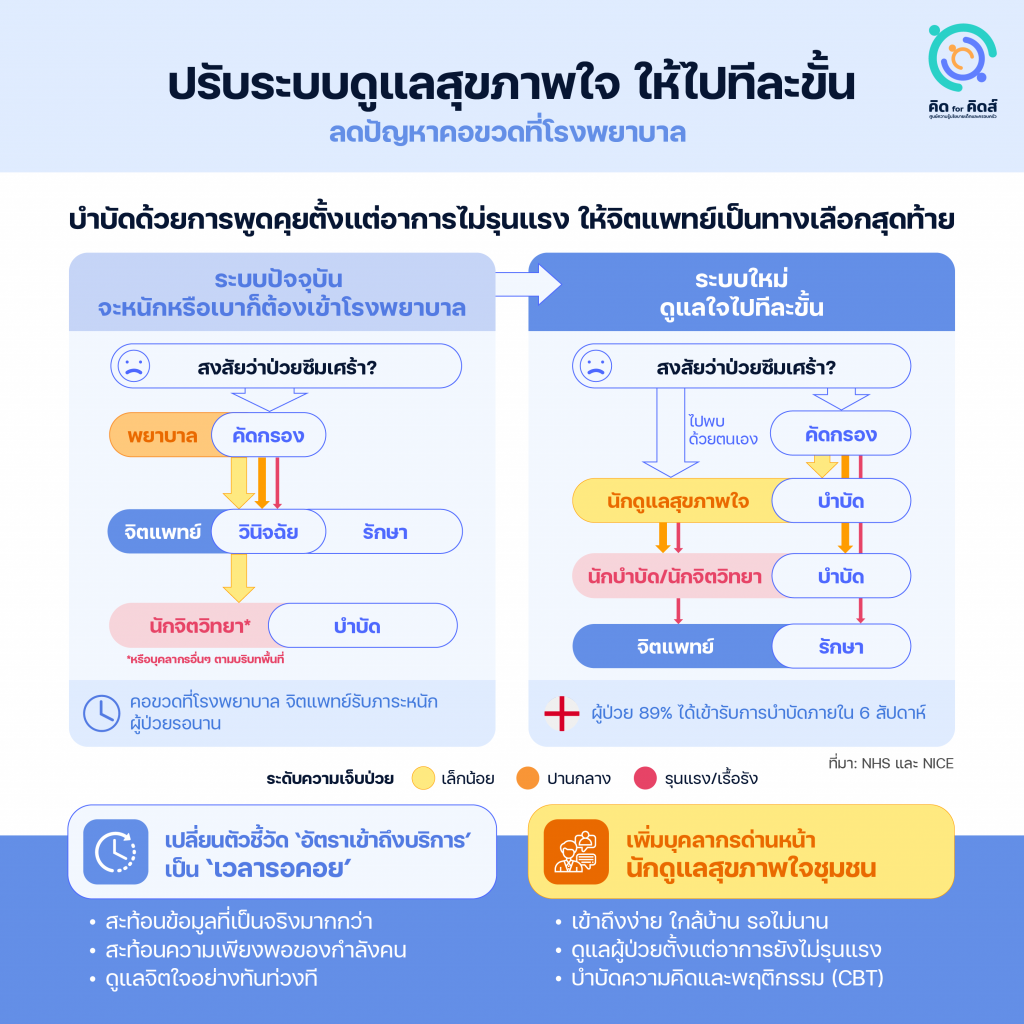
การดูแลตามลำดับขั้น (stepped care) เป็นรูปแบบการให้บริการทางจิตเวชที่อังกฤษริเริ่มในโครงการเพิ่มการเข้าถึงการบำบัดทางจิตเวช (Improving Access to Psychological Therapies) หรือ IAPT ซึ่งเริ่มดำเนินงานในปี 2008 มีหลักการว่าผู้ป่วยส่วนใหญ่มีอาการอยู่ในระดับเล็กน้อย จึงควรทำให้ได้รับการบำบัดด้วยการพูดคุย (talking therapies) โดยเร็วที่สุด ผู้ที่สงสัยว่าตนเองป่วยซึมเศร้าสามารถไปพบแพทย์ GP ใกล้บ้านเพื่อวินิจฉัยเบื้องต้นและส่งต่อ หรือเลือกเข้าไปพบนักบำบัดได้ด้วยตนเอง หากการบำบัดในขั้นต้นไม่ได้ผลจึงส่งต่อให้บุคลากรที่มีความเชี่ยวชาญเฉพาะทางขึ้นไปทีละขั้น โดยให้การพบจิตแพทย์เป็นลำดับสุดท้าย
แม้จะมีหลักการคล้ายคลึงกับแนวนโยบายของไทยในปัจจุบัน แต่เบื้องหลังความสำเร็จของโครงการในอังกฤษวางอยู่บนกลไก 2 ประการที่ต่างออกไป คือ การสร้างตำแหน่งงาน ‘นักดูแลสุขภาพใจ’ ขึ้นมาใหม่ และการติดตามผลการดำเนินงานด้วย ‘เวลารอคอย’
ประการแรก คือการสร้างตำแหน่งนักดูแลสุขภาพใจ (Psychological Wellbeing Practitioner) หรือ PWPs ขึ้นมาเป็นบุคลากรด่านหน้าสุดในการให้การบำบัดด้วยการพูดคุย เช่น การบำบัดความคิดและพฤติกรรม (CBT) ผู้ที่ต้องการเข้าสู่เส้นทางนักดูแลสุขภาพใจ จะต้องเข้าฝึกงานกับทีมสหวิชาชีพด้านจิตเวช และรับการอบรมซึ่งจะได้รับหน่วยกิตจากสมาคมจิตวิทยาอังกฤษ (BPS) เทียบเท่าวุฒิปริญญาตรี และมีโอกาสเติบโตต่อในสายงานจิตเวช เช่น ฝึกฝนเป็นนักบำบัดขั้นสูง (high intensity therapist) หรือนักจิตวิทยาคลินิกต่อไป การผลิตนักดูแลสุขภาพใจใช้เวลาน้อยกว่าการผลิตบุคลากรแบบอื่นมาก และเป็นการฝึกฝนไปพร้อมกับการปฏิบัติงานจริงซึ่งหมายความว่าหน่วยบริการต่างๆ จะมีกำลังคนเพิ่มขึ้นตอบรับกับวิกฤตด้านสุขภาพจิตได้อย่างทันท่วงที
ประการที่สองคือการติดตามผลด้วย ‘ตัวชี้วัด’ ที่สะท้อนความเป็นจริงของการเข้าถึงบริการ ปัจจุบันไทยมีอัตราการเข้าถึงบริการของผู้ป่วยซึมเศร้า (อายุ 15 ปีขึ้นไป) ที่สูงถึงร้อยละ 85.67[18]ข้อมูลปี 2022 จากคลังข้อมูลสุขภาพ กระทรวงสาธารณสุข ในระดับประเทศ แต่หากพิจารณาดูรายจังหวัดจะพบว่ามีถึง 34 จังหวัดที่มีอัตราเข้าถึงบริการเกิน 100% เพราะตัวเลขนี้ได้มาจากการนำอัตราการเข้าถึงบริการของผู้ป่วย หารด้วยประมาณการความชุกของโรคที่ต่ำเกินจริง โดยกรมสุขภาพจิตเองเคยแถลงว่าสัดส่วนผู้ป่วยซึมเศร้าที่เข้าถึงการรักษาอาจอยู่ที่ราวร้อยละ 28 เท่านั้น[19]กรมสุขภาพจิต. “เปิดสถิติ โรคซึมเศร้ากับสังคมไทย ภัยเงียบทางอารมณ์ของคนยุคใหม่”, 2565. https://dmh.go.th/news-dmh/view.asp?id=31459.
โครงการ IAPT ในอังกฤษใช้ ‘เวลารอคอย’ ติดตามว่าผู้ป่วยได้เข้ารับการบำบัดครั้งแรกภายในเวลาเท่าใด ตัวชี้วัดนี้ไม่เพียงแต่สะท้อนถึงการให้บริการได้อย่างทันท่วงที แต่ยังสะท้อนถึงความพร้อมของการให้บริการในแต่ละพื้นที่ ซึ่งอาจมีเงื่อนไขและความต้องการบุคลากรในสัดส่วนที่แตกต่างกันออกไป
รูปแบบที่ใกล้เคียงข้างต้นนี้มีการดำเนินงานในประเทศไทยอยู่บ้างแล้ว เช่นตำแหน่ง ‘พนักงานสุขภาพชุมชน’ (พสช.) ซึ่งเป็นผู้ช่วยแพทย์และพยาบาลที่มีเฉพาะในพื้นที่ห่างไกล ผ่านการอบรมหลักสูตรประกาศนียบัตรระยะเวลา 1 ปี ซึ่งอาจต่อยอดให้มีความเชี่ยวชาญทางจิตเวชและขยายผลให้มีในพื้นที่อื่นๆ ทั่วประเทศด้วย
ดูแลสุขภาพใจ ไม่ใช่แค่เรื่องในโรงพยาบาล
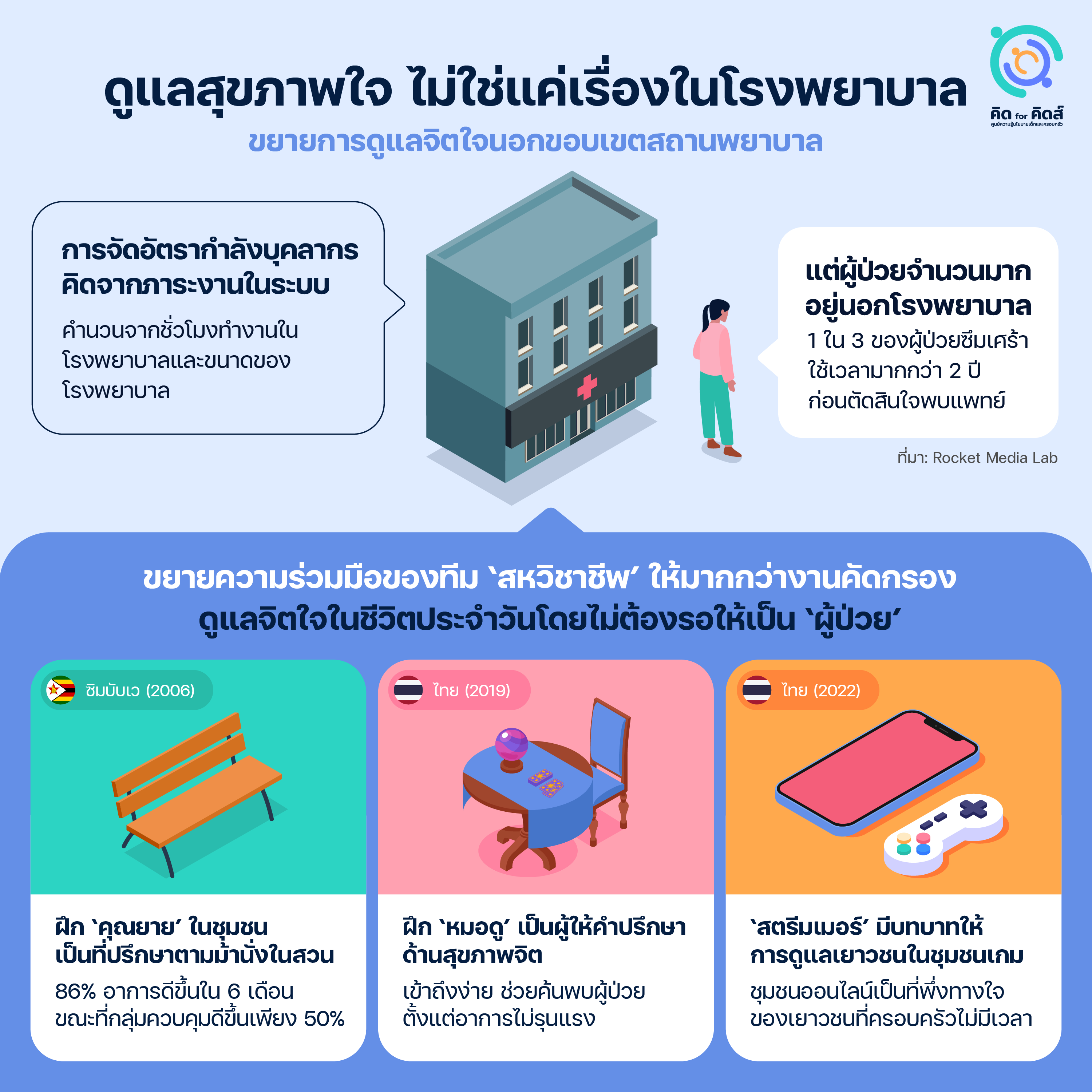
กรมสุขภาพจิตตอบสนองต่อปัญหาโรคซึมเศร้าที่ทวีความรุนแรงขึ้นด้วยการเพิ่มการคัดกรองเชิงรุกในหลายพื้นที่ เช่น เพิ่มการคัดกรองโดยอาสาสมัครสาธารณสุข (อสม.) ในหมู่บ้าน โดยครูในโรงเรียน[20]กรมสุขภาพจิต กระทรวงสาธารณสุข. “แอปพลิเคชัน ‘HERO’”, 2563. https://dmh.go.th/news/view.asp?id=2290. และแอปพลิเคชันคัดกรองผู้ป่วยออนไลน์[21]ชาติสยาม หม่อมแก้ว. “DMIND แอปพลิเคชั่นคัดกรองซึมเศร้า”. จุฬาลงกรณ์มหาวิทยาลัย, 2565. https://www.chula.ac.th/highlight/75794/. อย่างไรก็ตามระบบสนับสนุนเหล่านี้ยังคงหันทิศทางเข้าหาสถานพยาบาลทั้งหมด ในขณะที่บุคลากรสายสนับสนุนที่จะช่วยแบ่งเบาภาระแพทย์ยังมีไม่เพียงพอ
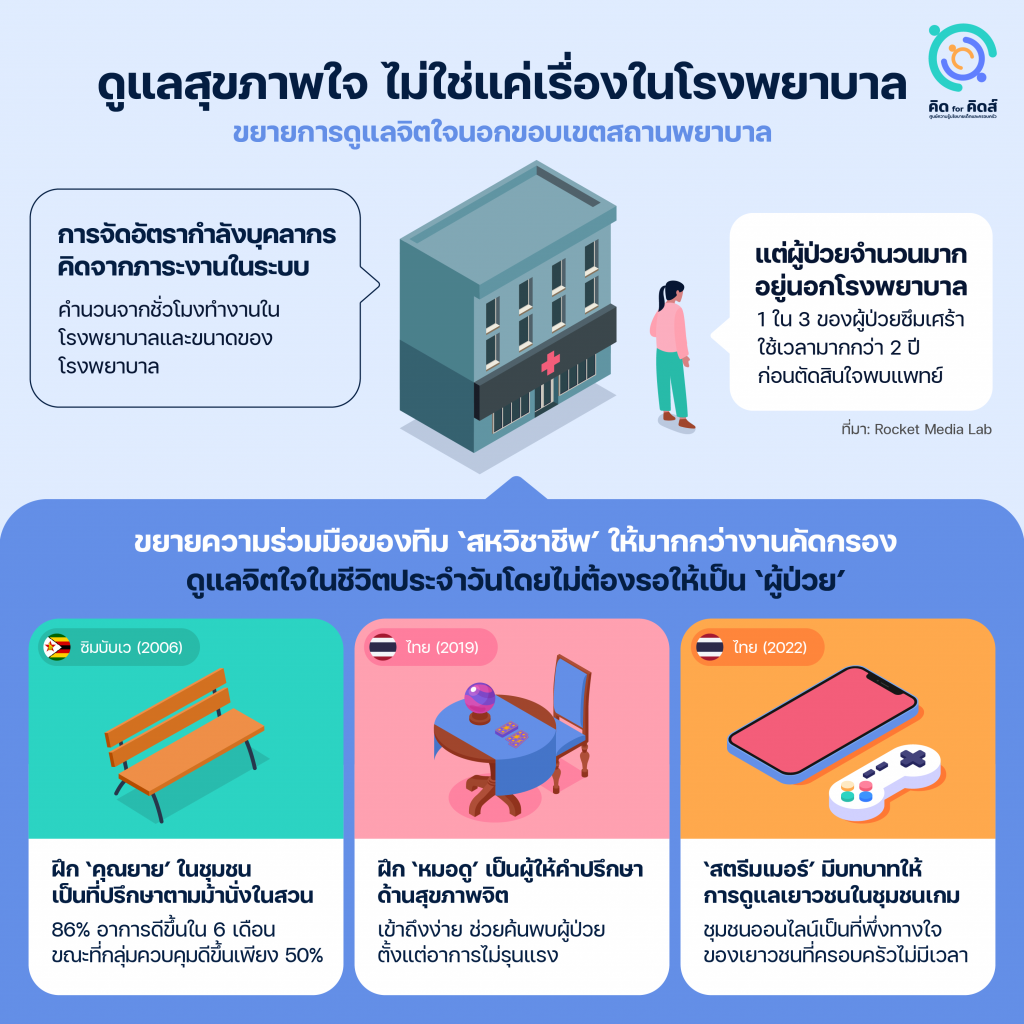
การคำนวณอัตรากำลังสาธารณสุขของไทย โดยพื้นฐานเป็นการคำนวณจากชั่วโมงการทำงานต่อคน (Full Time Equivalent) หรือ FTE ซึ่งคิดจากข้อมูลภาระงานย้อนหลังที่มีการให้บริการผู้ป่วยในระบบ อย่างไรก็ตาม ผลสำรวจพบว่าผู้ที่มีอาการเข้าข่ายซึมเศร้ามากถึง 1 ใน 3 ใช้เวลามากกว่า 2 ปีก่อนตัดสินใจพบแพทย์[22]Rocket Media Lab. “‘ราคา’ ที่ต้องจ่ายและสิ่งที่อยากได้ ของผู้ป่วยโรคซึมเศร้า”. Rocket Media Lab (blog), 10 ตุลาคม 2022. https://rocketmedialab.co/depression/. ผู้ที่มีอาการเหล่านี้ยังไม่ถูกนับเป็น ‘ผู้ป่วย’ ในระบบ ซึ่งเมื่อประกอบกับการคาดการความชุกของโรคที่ต่ำเกินจริง การจัดอัตรากำลังบุคลากรด้านจิตเวชจึงไม่เพียงพอกับความต้องการที่มีอยู่จริงในพื้นที่ และการรอจนกว่าผู้ป่วยจะได้รับการคัดกรองมาถึงโรงพยาบาลก็อาจสายเกินไป ดังที่พยาบาลจิตเวชท่านหนึ่งจากภาคเหนือสะท้อนถึงความกังวลที่มีต่อสถานการณ์ในปัจจุบันว่า
เดี๋ยวนี้คนที่ฆ่าตัวตายไม่ใช่ผู้ป่วยจิตเวชด้วย เคสล่าสุดที่เจอ ปกติก็ไม่ได้มีปัญหาอะไร ไม่ได้เล่าให้ใครฟัง ปุบปับก็ฆ่าตัวตายเลย การคัดกรองอาจจะไม่ทั่วถึง ระบบเข้าถึงยากสำหรับประชาชน ถ้าเรามีช่องทางที่เข้าถึงง่ายมากกว่านี้ก็อาจจะช่วยเขาไว้ได้ทัน
นอกจากการเพิ่มจิตแพทย์ให้เพียงพอและเพิ่มการคัดกรองให้ทั่วถึง สิ่งที่ควรพิจารณาควบคู่ไปด้วยคือการขยายแนวร่วมสหวิชาชีพให้มีขอบเขตกว้างขวางออกไปมากกว่าในสถานพยาบาล ฝึกให้คนทั่วไปมีทักษะในการดูแลจิตใจขั้นพื้นฐานเพื่อดูแลคนในชุมชนได้อย่างทันท่วงที แนวคิดนี้ถูกริเริ่มขึ้นในประเทศซึ่งขาดแคลนจิตแพทย์อย่างรุนแรงและการเพิ่มจำนวนจิตแพทย์ไม่ใช่ทางเลือก[23]Samuel, Sigal. ‘Poor Countries Are Developing a New Paradigm of Mental Health Care. America Is Taking Note.’ Vox, 14 November 2022. https://www.vox.com/the-highlight/23402638/mental-health-psychiatrist-shortage-community-care-africa. ทว่าในปัจจุบันเป็นทิศทางที่ประเทศพัฒนาแล้วให้ความสนใจด้วยเช่นกัน โครงการ ‘ม้านั่งมิตรภาพ’ (Friendship Bench) ซึ่งเริ่มต้นในซิมบับเว ประเทศที่มีประชากรราว 15 ล้านคน แต่มีจิตแพทย์ทั้งประเทศเพียง 19 คน ได้ถูกนำไปใช้ใน 6 ประเทศ รวมถึงสหรัฐอเมริกา และแคนาดา
Friendship Bench (2006)
โครงการฝึก ‘คุณยาย’ ในชุมชนให้เป็นผู้ให้การดูแลสุขภาพจิตกับผู้ป่วยซึมเศร้าในชุมชน โดยใช้การบำบัดด้วยการแก้ไขปัญหา (Problem Solving Therapy) หรือ PST เป็นเครื่องมือนำทางให้ผู้ป่วยซึมเศร้าระดับน้อยถึงปานกลางสามารถแก้ไขปัญหาจิตใจที่เผชิญอยู่ได้ด้วยตนเอง ‘คุณยาย’ เหล่านี้จะสวมเครื่องแบบที่สังเกตได้ง่าย นั่งอยู่บนม้านั่งในสวนเพื่อพูดคุยกับผู้ที่ต้องการความช่วยเหลือ งานวิจัยในปี 2016 พบว่าในระยะเวลา 6 เดือน ผู้ป่วยซึมเศร้าที่มานั่งคุยกับเหล่าคุณยายยังคงมีอาการซึมเศร้าเพียง 14% ในขณะที่กลุ่มควบคุมซึ่งไม่ได้ใช้บริการ Friendship Bench ยังคงมีอาการอยู่ 50%[24]Chibanda, Dixon, Helen A. Weiss, Ruth Verhey, Victoria Simms, Ronald Munjoma, Simbarashe Rusakaniko, Alfred Chingono, et al. ‘Effect of a Primary Care–Based Psychological Intervention on Symptoms of Common Mental Disorders in Zimbabwe: A Randomized Clinical Trial’. JAMA 316, no. 24 (27 December 2016): 2618–26. https://doi.org/10.1001/jama.2016.19102.

ที่มา: https://www.friendshipbenchzimbabwe.org
ในประเทศไทยมีการศึกษาความเป็นไปได้ในการดำเนินโครงการลักษณะนี้เช่นกัน ในปี 2019 มีโครงการวิจัย โดยความร่วมมือระหว่างมหาวิทยาลัยธรรมศาสตร์ กรมสุขภาพจิต และสมาคมโหรแห่งประเทศไทย พัฒนาศักยภาพ ‘หมอดู’ ให้เป็นที่ปรึกษาด้านสุขภาพจิต เนื่องจากหมอดูเป็นผู้ให้การบริการดูแลจิตใจที่คนไทยเลือกใช้บริการอยู่แล้ว สามารถเสริมทักษะและเครื่องมือที่มีหลักฐานวิทยาศาสตร์รองรับเพื่อดูแลผู้ป่วยที่มีอาการเล็กน้อย ช่วยคัดกรองผู้ที่มีอาการมากให้เข้าสู่ระบบสาธารณสุขได้ ผลการทดลองพบว่าผู้รับบริการจากหมอดูกลุ่มทดลองรู้สึกได้ถึงความแตกต่างจากที่ได้เคยรับจากการดูดวงแบบปกติ และมีข้อเสนอให้ขยายผลไปสู่หมอดูจำนวนมากขึ้นโดยสร้างความร่วมมือระหว่างสมาคมโหรกับกรมสุขภาพจิต[25]นันทวรรณ วิจิตรวาทการ, ปิยะสุดา แพ่งสภา, สุกัญญา ปลั่งสุชน, สุกานดา ปลั่งสุชน, ที่ปรึกษา สิริกุล จุลคีรี, ที่ปรึกษา โสฬวรรณ อินทสิทธิ์, และ … Continue reading
ในช่วงการแพร่ระบาดของโควิด-19 ในปี 2020 ยังมีงานวิจัยที่พบว่า ‘สตรีมเมอร์’ (streamer) ในชุมชนเกม ไม่เพียงแต่เป็นผู้มอบความบันเทิงหรือส่งเสริมให้เด็กและเยาวชน ‘ติดเกม’ อย่างที่มักเชื่อกัน แต่ยังมีบทบาทเป็นผู้ให้คำปรึกษาด้านการใช้ชีวิตและดูแลจิตใจให้กับเยาวชนที่ขาดที่พึ่งในชีวิตจริง เยาวชนที่รู้สึกหมดหวังกับชีวิตเลือกที่จะพิมพ์ข้อความเข้าไปหาสตรีมเมอร์ที่กำลังถ่ายทอดสดการเล่นเกมมากกว่าช่องทางอื่น เพราะเป็นบุคคลที่เขาให้ความเชิดชูและมีอิทธิพลเชิงบวกต่อการใช้ชีวิต[26]พรรณราย โอสถาภิรัตน์, วรพจน์ วงศ์กิจรุ่งเรือง และทิพย์นภา หวนสุริยา. 2565. “การมีส่วนร่วมของพลเมืองในยุคดิจิทัล: … Continue reading
การดูแลจิตใจในระดับชุมชนเป็นแนวคิดที่ตอบสนองต่อปัญหาสุขภาพจิตในยุคที่ผู้คนโดดเดี่ยวและหาที่พึ่งทางใจได้ยากขึ้น การวางแผนนโยบายสุขภาพจิตไม่ควรมองว่าการดูแลเหล่านี้เป็นเพียงทางเลือกที่อยู่นอกเหนือไปจากระบบบริการสุขภาพ แต่ควรประสานความร่วมมือ เสริมศักยภาพผู้ให้การดูแลจิตใจในชีวิตประจำวันให้ช่วยแบ่งเบาภาระของบุคลากรสาธารณสุขอย่างเป็นระบบ และช่วยเพิ่มช่องทางในการดูแลจิตใจได้อย่างทั่วถึงและทันเวลามากยิ่งขึ้น
ดูแลหัวใจไม่ให้ใครร่วงหล่น ด้วยระบบบริการที่เข้าถึงง่ายและทันท่วงที
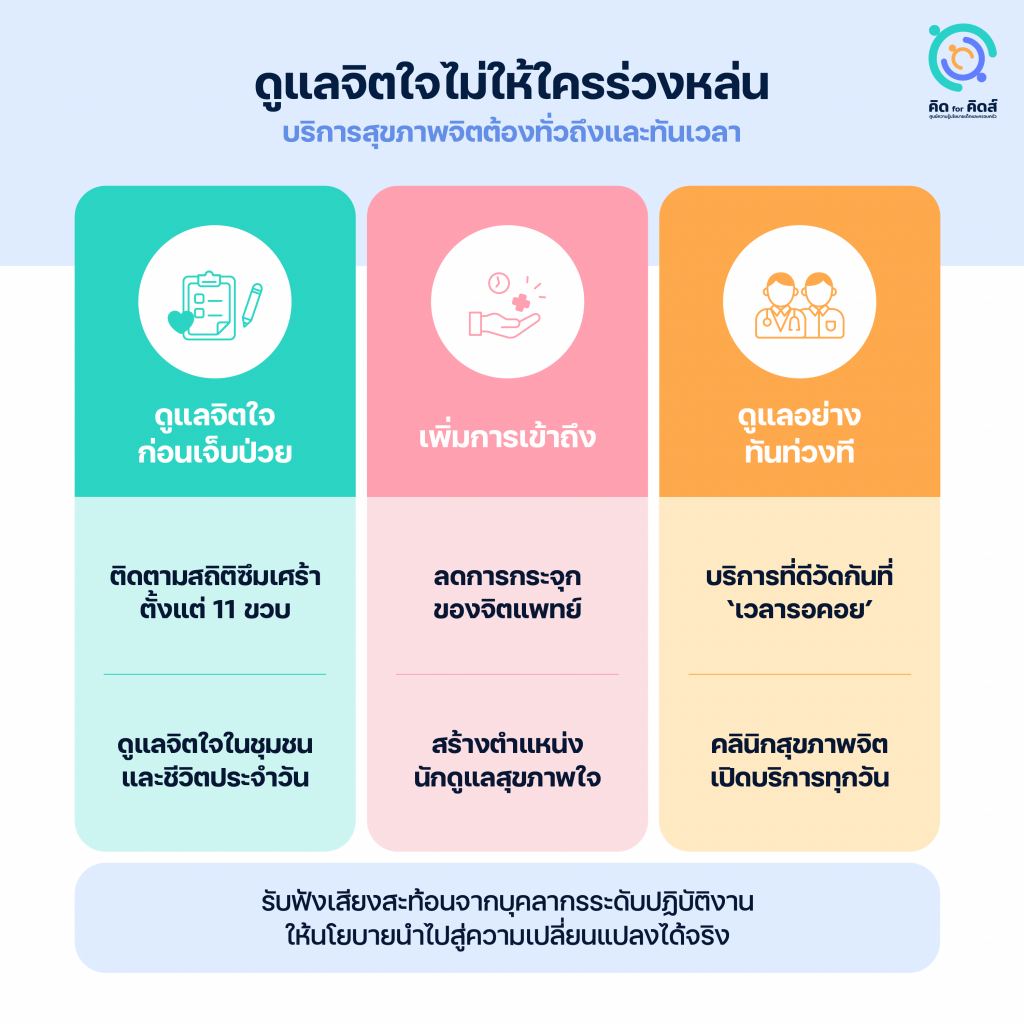
ปัญหาสุขภาพจิตเป็นปัญหาท้าทายระดับสากล บุคลากรทั่วโลกยังคงต้องแสวงหาวิธีการและเครื่องมือใหม่ในการรับมือกับโรคทางใจที่เปลี่ยนแปลงไปในบริบทสังคมที่ไม่หยุดนิ่ง ในปัจจุบันแม้ว่าไทยจะปฏิบัติตามคำแนะนำเชิงนโยบายขององค์การอนามัยโลกได้ในแทบทุกหัวข้อ[27]World Health Organization. “Mental Health Atlas 2020 Country Profile: Thailand,” 2022. https://www.who.int/publications/m/item/mental-health-atlas-tha-2020-country-profile. แต่หลักฐานที่นำเสนอมาข้างต้นชี้ให้เห็นว่าความพยายามดังกล่าวยังไม่เพียงพอ และยังปรับใช้ได้ไม่มีประสิทธิภาพเท่าที่ควร ระบบบริการสุขภาพจิตยังสมควรได้รับการทบทวนและปรับเปลี่ยนใน 3 ประเด็นหลักดังต่อไปนี้
ดูแลจิตใจตั้งแต่ยังไม่วิกฤต
- ทบทวนตัวชี้วัดโรคซึมเศร้าให้ครอบคลุมเด็กและวัยรุ่นตอนต้นอย่างน้อยตั้งแต่วัย 11 ปีซึ่งเป็นวัยที่เริ่มแสดงอาการและอาจพัฒนาไปเป็นจิตเวชผู้ใหญ่และการฆ่าตัวตาย
- ขยายขอบเขตการดูแลสุขภาพจิตไปสู่ชุมชน เสริมศักยภาพผู้ให้การดูแลจิตใจในชีวิตประจำวันให้สามารถช่วยแบ่งเบาภาระบุคลากรสาธารณสุขในการให้การบำบัดขั้นต้นตั้งแต่ภาวะซึมเศร้ายังไม่รุนแรง
เพิ่มการเข้าถึงบริการอย่างเป็นระบบ
- ทบทวนเป้าหมายการผลิตจิตแพทย์ให้สอดคล้องกับศักยภาพในการผลิต และตั้งเป้าหมายสัดส่วนบุคลากรจิตเวชอย่างน้อยถึงในระดับเขตสุขภาพ เพื่อการเข้าถึงบริการอย่างทั่วถึงและเท่าเทียมในทุกภูมิภาค
- พิจารณาสร้างตำแหน่ง ‘นักดูแลสุขภาพใจชุมชน’ เพื่อให้การดูแลในระดับพื้นฐาน ออกแบบระบบดูแลอย่างเป็นลำดับขั้นให้ผู้ป่วยได้รับการบำบัดด้วยการพูดคุยแต่เนิ่น ลดภาระคอขวดที่แพทย์
ให้การดูแลอย่างทันท่วงที
- ทบทวนตัวชี้วัด ‘อัตราการเข้าถึงบริการ’ ซึ่งยังไม่สะท้อนความเป็นจริง เปลี่ยนเป็น ‘เวลารอคอย’ เพื่อติดตามการเข้าถึงบริการอย่างทันเวลาและติดตามสภาพความพร้อมของบุคลากรในแต่ละพื้นที่ไปพร้อมกัน
- พัฒนาระบบสนับสนุนบุคลากรจิตเวชที่มีอยู่แล้วให้สามารถปฏิบัติหน้าที่ได้เต็มเวลา พยาบาลจิตเวชต้องได้ทำงานตามความชำนาญ เปิดบริการคลินิกสุขภาพใจได้ทุกวันในทุกพื้นที่
ท้ายสุดนี้ ข้อเสนอข้างต้นรวมถึงการพัฒนาระบบบริการสุขภาพจิตในอนาคต ควรต้องคำนึงถึงการพัฒนาวงจรสะท้อนกลับ (feedback loop) และระบบรับฟังเสียงจากบุคลากรระดับปฏิบัติงานที่มีประสิทธิภาพด้วย เพื่อที่นโยบายจะนำไปสู่การเปลี่ยนแปลงได้จริง ดังที่จิตแพทย์ท่านหนึ่งให้ความเห็นว่าปัญหาใหญ่ที่สุดของนโยบายสุขภาพจิตของไทยคือช่องว่างระหว่างนโยบายส่วนกลางกับการปฏิบัติจริงในพื้นที่
อะไรที่อยู่ในกระดาษก็มักจะดูดี แต่ในทางปฏิบัติไม่ค่อยเป็นแบบนั้น หลายที่ไม่ว่าแผนจะมายังไงก็ปรับให้เข้ากับงานของตัวเองได้หมด เปลี่ยนชื่อโครงการแต่ทำงานเหมือนเดิม ถ้าจัดการช่องว่างนี้ไม่ได้ จะมีมาอีกกี่นโยบายก็ไม่เกิดการเปลี่ยนแปลง
| ↑1 | Thai PBS. “พิษโควิดแนวโน้ม ‘ฆ่าตัวตาย’ แตะ 10 คนต่อแสนประชากร.” Thai PBS, 2564. https://www.thaipbs.or.th/news/content/307796. |
|---|---|
| ↑2 | กรมสุขภาพจิต. “แนวทางยกระดับมาตรการป้องกันการฆ่าตัวตาย ปี พ.ศ. 2563-2564”. โรงพยาบาลจิตเวชขอนแก่นราชนครินทร์ กรมสุขภาพจิต, 2563. https://dmh-elibrary.org/items/show/276. |
| ↑3 | ข้อมูลจากคลังข้อมูลสุขภาพ (HDC) กระทรวงสาธารณสุข |
| ↑4 | ศูนย์เฝ้าระวังการฆ่าตัวตาย. “ปัญหาการฆ่าตัวตายในคนไทย ปี 2565”. กรมสุขภาพจิต กระทรวงสาธารณสุข, 2565. |
| ↑5 | เวลาที่ป่วยเป็นโรคนั้น x น้ำหนักของความบกพร่อง = YLDs ตัวอย่างเช่น โรคซึมเศร้ามีค่าน้ำหนักประมาณ 0.4 หากคนคนหนึ่งป่วยซึมเศร้าและใช้เวลารักษากระทั่งหายดีรวม 3 ปี จะคำนวณได้ว่า เธอสูญเสียปีสุขภาพไป 0.4×3=1.2 ปี |
| ↑6 | สำนักงานพัฒนานโยบายสุขภาพระหว่างประเทศ. “การสูญเสียปีสุขภาวะ : รายงานภาระโรคและการบาดเจ็บของประชากรไทย พ.ศ. 2557”, 2557. |
| ↑7 | ในอดีตมีการถ่วงน้ำหนักเพิ่มสำหรับวัยทำงาน แต่องค์การอนามัยโลกได้ยกเลิกวิธีคำนวณดังกล่าวไปในปี 2010 เพื่อไม่ให้เป็นการลดทอนคุณค่าสุขภาพของคนช่วงวัยอื่น |
| ↑8 | Unicef, สถาบันวิจัยประชากรและสังคม, และ สถาบันเบอร์เน็ต. “การเสริมสร้างความเข้มแข็งให้ระบบและบริการสนับสนุนทางจิตใจและจิตสังคม”. กรุงเทพฯ: Unicef, 2565. |
| ↑9 | วิมลวรรณ ปัญญาว่อง, รัตนศักดิ์ สันติธาดากุล, และ โชษิตา ภาวสุทธิไพศิฐ. “ความชุกของภาวะซึมเศร้าและความเสี่ยงฆ่าตัวตายในวัยรุ่นไทย: การสำรวจโรงเรียนใน 13 เขตสุขภาพ : ความชุกของภาวะซึมเศร้าและความเสี่ยงฆ่าตัวตายในวัยรุ่นไทย”. วารสารสุขภาพจิตแห่งประเทศไทย 28, ฉบับที่ 2 (13 พฤษภาคม 2020): 136–49. |
| ↑10 | ข้อมูลเดือน ธันวาคม 2565 จากศูนย์ความรู้โรคซึมเศร้าไทย กรมสุขภาพจิต และคลังข้อมูลสุขภาพ (HDC) กระทรวงสาธารณสุข |
| ↑11 | Government Digital Service. ‘5. Children and Young People’. GOV.UK, 2019. https://www.gov.uk/government/publications/better-mental-health-jsna-toolkit/5-children-and-young-people. |
| ↑12 | CDC. ‘Children’s Mental Health: Understanding an Ongoing Public Health | CDC’. Centers for Disease Control and Prevention, 18 May 2022. |
| ↑13 | https://camri.go.th/DatabasePsychiatrist/ |
| ↑14 | คิด for คิดส์ รวบรวมข้อมูลสถานบริการด้านจิตเวชจากฐานข้อมูลของกรมสุขภาพจิต สมาคมจิตแพทย์แห่งประเทศไทย และชมรมจิตแพทย์เด็กและวัยรุ่นแห่งประเทศไทย |
| ↑15 | ข้อมูลปี 2022 จากกรมสุขภาพจิต |
| ↑16 | ฐานเศรษฐกิจ. “ครม.อนุมัติ 686 ล้าน ผลิตแพทย์-บุคลากรจิตเวชเพิ่ม 2,950 คน”. thansettakij, 24 มกราคม 2023. https://www.thansettakij.com/health/wellbeing/554069. |
| ↑17 | World Health Organization. Mental Health Atlas 2020. World Health Organization, 2021. https://apps.who.int/iris/handle/10665/345946. |
| ↑18 | ข้อมูลปี 2022 จากคลังข้อมูลสุขภาพ กระทรวงสาธารณสุข |
| ↑19 | กรมสุขภาพจิต. “เปิดสถิติ โรคซึมเศร้ากับสังคมไทย ภัยเงียบทางอารมณ์ของคนยุคใหม่”, 2565. https://dmh.go.th/news-dmh/view.asp?id=31459. |
| ↑20 | กรมสุขภาพจิต กระทรวงสาธารณสุข. “แอปพลิเคชัน ‘HERO’”, 2563. https://dmh.go.th/news/view.asp?id=2290. |
| ↑21 | ชาติสยาม หม่อมแก้ว. “DMIND แอปพลิเคชั่นคัดกรองซึมเศร้า”. จุฬาลงกรณ์มหาวิทยาลัย, 2565. https://www.chula.ac.th/highlight/75794/. |
| ↑22 | Rocket Media Lab. “‘ราคา’ ที่ต้องจ่ายและสิ่งที่อยากได้ ของผู้ป่วยโรคซึมเศร้า”. Rocket Media Lab (blog), 10 ตุลาคม 2022. https://rocketmedialab.co/depression/. |
| ↑23 | Samuel, Sigal. ‘Poor Countries Are Developing a New Paradigm of Mental Health Care. America Is Taking Note.’ Vox, 14 November 2022. https://www.vox.com/the-highlight/23402638/mental-health-psychiatrist-shortage-community-care-africa. |
| ↑24 | Chibanda, Dixon, Helen A. Weiss, Ruth Verhey, Victoria Simms, Ronald Munjoma, Simbarashe Rusakaniko, Alfred Chingono, et al. ‘Effect of a Primary Care–Based Psychological Intervention on Symptoms of Common Mental Disorders in Zimbabwe: A Randomized Clinical Trial’. JAMA 316, no. 24 (27 December 2016): 2618–26. https://doi.org/10.1001/jama.2016.19102. |
| ↑25 | นันทวรรณ วิจิตรวาทการ, ปิยะสุดา แพ่งสภา, สุกัญญา ปลั่งสุชน, สุกานดา ปลั่งสุชน, ที่ปรึกษา สิริกุล จุลคีรี, ที่ปรึกษา โสฬวรรณ อินทสิทธิ์, และ ผู้ช่วยนักวิจัย พสชนัน ปลั่งสุชน. “โครงการการพัฒนาศักยภาพหมอดูให้เป็นที่ปรึกษาด้านสุขภาพจิต: รายงานฉบับสมบูรณ์”, 2562. http://digital.library.tu.ac.th/tu_dc/frontend/Info/item/dc:179796. |
| ↑26 | พรรณราย โอสถาภิรัตน์, วรพจน์ วงศ์กิจรุ่งเรือง และทิพย์นภา หวนสุริยา. 2565. “การมีส่วนร่วมของพลเมืองในยุคดิจิทัล: การเคลื่อนไหวทางการเมืองของเยาวชนไทยใน พ.ศ. 2563” (ร่างรายงานฉบับสมบูรณ์). แผนงานยุทธศาสตร์เป้าหมายด้านสังคม แผนงานคนไทย 4.0. |
| ↑27 | World Health Organization. “Mental Health Atlas 2020 Country Profile: Thailand,” 2022. https://www.who.int/publications/m/item/mental-health-atlas-tha-2020-country-profile. |